Como viene siendo tradición, colaboro con el proyecto MIR 2.0 para contestar y comentar las preguntas de oftalmología del examen MIR que se realizó el sábado 28 de enero de 2017. El objetivo del artículo es ofrecer al médico opositor que ha hecho el examen un análisis de las preguntas de oftalmología y relacionadas, ofreciendo lo que entiendo que es la respuesta correcta, y el razonamiento. No se trata de la contestación oficial del ministerio de educación. Cuando se haga pública la plantilla oficial de respuestas actualizaré el artículo si hay alguna discrepancia, argumentando una posible impugnación si es aplicable.

Debido a que éste es un artículo «para médicos», no voy a seguir la tónica habitual del blog de ofrecer la información accesible y y digerible para el público general. Espero que el lector habitual entienda las circunstancias y disculpe las molestias. Desde aquí recomiendo a la mayoría de mis queridos lectores que ignore el resto del artículo.
Preguntas de oftalmología
Pregunta 27
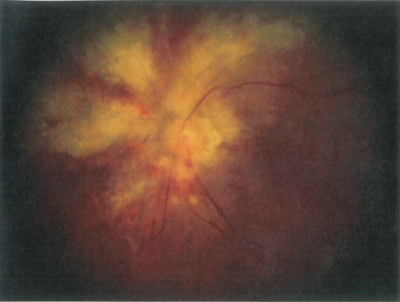
Hombre de 30 años, portador del VIH, que acude al Servicio de Urgencias por pérdida progresiva de visión en su ojo izquierdo, sin otra sintomatología oftalmológica acompañante. A la exploración funduscópica se observa la imagen de la figura. Ante esta imagen, cabe sospechar:
- Un recuento de linfocitos CD4 inferior a 100.
- La patología observada es de origen medicamentoso.
- Este paciente requiere un tratamiento quirúrgico.
- Estamos ante un problema autoinmune.
Se trata de una imagen de fondo de ojo donde se ve la papila, la salida de los grandes vasos y la mácula. Se aprecian lesiones blancas y en torno a la papila, que en algunos casos parecen seguir la dirección de la capa de fibras nerviosas. También se ven lesiones rojas que cuando coinciden con las blancas parece que se colocan por encima de éstas. No sé si es por la calidad del escaneado (no me lo parece porque otras imágenes del examen se ven con mejor calidad), pero la fotografía no es muy buena. Las lesiones blancas son exudados duros (o bien áreas de retinitis e isquemia) y las rojas son hemorragias. Se trata efectivamente del ojo izquierdo, y la arcada nasal superior parece que está exangüe. La arcada temporal superior, un poco más distal de su paso por el área de exudado, parece que tiene un discreto envainamiento blanquecino. El envainamiento y la oclusión son característicos de vasculítis, aunque con esta imagen no podría asegurar que existe.
Deberíamos sospechar una alteración infecciosa de en la retina, concretamente de un virus. Existe una retinopatía por VIH, pero el aspecto es diferente: microaneurismas, y aunque puede presentar hemorragias y exudados, no suelen ser tan abundantes y grandes. El aspecto es típico de la familia del virus herpes. Realmente los exudados blancos se corresponden con focos de retinitis o necrosis, que asocian también hemorragias. Existen retinitis víricas habituales en pacientes con VIH como son la necrosis retiniana aguda (NRA), causados habitualmente por el virus del herpes Zóster (VVZ) pero también por virus del herpes simple (VHS), que efectivamente tienen vasculitis oclusiva, hemorragias y áreas de necrosis retiniana que se ven como exudados blandos. Sin embargo la presentación típica es centrípeta, de la periferia de la retina hacia el centro. En la imagen vemos que la afectación es central, peripapilar, que sería lo contrario. Asimismo, la necrosis retiniana externa progresiva (NREP) también es producida por el VVZ u otros de la familia herpes, y puede comenzar afectando a la retina central.
Pero el aspecto es muy sugerente, no de NREP, sino de retinitis por citomegalovirus (CMV), con esas grandes áreas de necrosis peripapilares que siguen las grandes arcadas, y las hemorragias superpuestas. El CMV es un virus también del a familia herpes, y en el fondo todas estas formas descritas son variantes clínicas de una necrosis de la retina producida por virus tipo herpes en pacientes inmunodeprimidos.
Creo que esta pregunta tiene su dificultad. Para un ojo más o menos entrenado, la imagen es claramente sugerente de esta retinitis por CMV, no haría falta hacer un diagnóstico diferencial. Sabiendo lo que es, la respuesta es más o menos fácil: se trata de una infección característica de inmunosupresión severa, normalmente debido al VIH. No es un problema medicamentoso (respuesta 2) ni autoinmune (respuesta 4) Se trata con antivíricos, no con cirugía (respuesta 3). Y efectivamente debe haber mucha inmunosupresión (respuesta 1) para que aparezca. Así que la respuesta correcta es la 1.
Decía que tiene su dificultad porque el opositor MIR no tiene por qué tener el ojo tan entrenado como para pensar en una retinitis por CMV en cuanto ve la fotografía. Y sin una impresión diagnóstica rápida, pueden surgir dudas para contestar. Se puede intentar contestar aun sin un diagnóstico claro. Al margen de la causa concreta, en el contexto de unas lesiones retinianas, probablemente la solución no sea quirúrgica, entre otras cosas porque la retina se opera principalmente cuando está desprendida, y poco más (estoy simplificando un poco, las membranas epirretinianas, los agujeros maculares e incluso algunos edemas de retina también se operan, pero para el médico general la principal cirugía de retina es la del desprendimiento). La opción 3 quizás es la más fácil de descartar, aunque no sepamos el diagnóstico. La causa autoinmune también es improbable en este contexto, y entre pensar un origen medicamentoso o pensar que hay un recuento de CD4 bajo, podríamos decantarnos por esto último, ya que la causa sea precisamente el VIH. Se podría acertar esta pregunta por descarte, aun sin tener el diagnóstico. Aunque ya digo que no es de las preguntas fáciles.
Pregunta 29
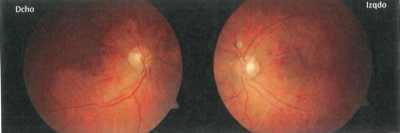
Mujer de 32 años de edad, sin ningún tratamiento en la actualidad, que acude a Urgencias con un cuadro de cefalea, ojos sin inyección ciliar y el fondo de ojo que se ve en la imagen. A la vista de las alteraciones funduscópicas, ¿cuál de las siguientes exploraciones sería la MENOS relacionada con la sospecha diagnóstica?
- Determinación de creatinina sérica.
- Medida de la presión arterial (PA).
- Auscultación abdominal (periumbilical) en busca de un soplo.
- Medida de la presión intraocular (PIO).
La imagen nos muestra los fondos de ojo de la paciente, donde lo primero que llama la atención son esas hemorragias que son lineales o alargadas. Serían hemorragias en llamarada, y siguen la trayectoria de las fibras nerviosas retinianas porque son superficiales. Son más abundantes en el haz papilomacular (el espacio de retina entra la mácula y la papila). También vemos sangre en relación con las papilas que se llaman hemorragias en astilla. En el ojo derecho no lo tengo claro, pero en el ojo izquierdo se ven un par de exudados blandos redondeados cerca de la papila. Como hallazgos más sutiles, está la estenosis segmentaria del lecho arteriolar y algún signo de cruce. Y digo hallazgo sutil porque la calidad de la imagen no da para mucho, y por ejemplo signo de cruce puede verse en la arcada temporal inferior del ojo derecho pero no tengo claro que se vea en otras partes. También me parece ven un leve borramiento del polo superior de la papila izquierda, aunque nuevamente no lo tengo claro.
Hemorragias superficiales, en torno a la papila (en astilla, en llamarada), junto a algunos exudados blandos, también peripapilares, cuando sucede en ambos ojos, es típico de la retinopatía hipertensiva aguda. Es decir, las lesiones que se producen en la retina por una crisis hipertensiva. Cuando hay hemorragias y exudados sería una retinopatía hipertensiva grado III. Si realmente hay edema de papila (aquí sería dudoso en el ojo izquierdo), sería un grado IV. Si además encontramos signos de retinopatía hipertensiva crónica, (atenuación areteriolar, signos de cruce) pues nos refuerza el diagnóstico.
El contexto clínico también ayuda, e incluso puede orientar mejor al diagnóstico que el buscar las lesiones de fondo de ojo. Se trata de una mujer joven con cefalea, lesiones en ambas retinas, y las respuestas orientan a un problema vascular arterial. Así que podemos sospechar una crisis hipertensiva sin tener que detenernos mucho en la retinografía. Efectivamente, tanto medir la presión arterial (respuesta 2), como la determinación de la creatinina sérica (función renal, respuesta 1) como la auscultación abdominal en busca de soplo (enfermedad arterial renal, respuesta 3) son opciones relacionadas entre sí, encaminadas a buscar un proceso vascular general, en concreto una hipertensión arterial aguda si lo hemos deducido.
Lo que no guarda relación es la medida de presión intraocular. No se trata de un problema local del ojo. Así que la respuesta correcta es la 4. Esta pregunta puede tener cierta dificultad: parece que se tenemos que buscar una enfermedad local del ojo porque la imagen es de la retina. Quizás alguien se haya liado pensando que que puede ser algún tipo de glaucoma, porque puede cursar con cefalea (supongo que por eso han puesto en el enunciado que no hay inyección ciliar), y en esos casos sí hay que tomar la presión intraocular. Así que no calificaría esta pregunta como «fácil».
Pregunta 173
El reflejo luminoso está mediado por los fotorreceptores retinianos y consta de cuatro neuronas. La primera (sensorial), la segunda (internuncial), la tercera (motora preganglionar) y la cuarta (motora posganglionar). Esto es importante para la exploración clínica del reflejo pupilar aferente. ¿Cuál de las siguientes situaciones no se acompaña de un defecto pupilar aferente relativo?
- Desprendimiento de retina
- Catarata
- Neuritis óptica
- Obstrucción de la vena central de retina
No me gusta cómo está planteada esta pregunta. Aunque no es difícil deducir cuál es la respuesta que consideran correcta, creo que se puede impugnar. El defecto pupilar aferente relativo implica que la pupila se cierra con un diámetro diferente cuando estimulamos con el mismo estímulo de luz un ojo y el otro. En el ojo «enfermo», el que queda con la pupila más abierta, no se transmite la misma intensidad de estímulo al sistema nervioso central. En consecuencia, como el estímulo percibido es menor, la respuesta es menor y la pupila se cierra menos que cuando iluminamos el ojo «sano», en donde la miosis es más intensa.
La retina es el sustrato de los fotorreceptores, que al ser estimulados transmiten el estímulo a través de 1.2 millones de axones a través del nervio óptico. Cualquier enfermedad que impida la transmisión de una parte considerable de esas fibras nerviosas afectará al reflejo fotomotor, y por tanto podrá ser causa de un defecto pupilar aferente relativo. Es decir, principalmente enfermedades extensas de la retina como un desprendimiento de retina (respuesta 1) o una obstrucción de la vena central de la retina (respuesta 4), o bien enfermedades de nervio óptico como la neuritis óptica (respuesta 3). Problemas de los medios ópticos como la catarata (respuesta 2) producen una dispersión (scattering) de la luz dentro del ojo. Es decir, la luz no se enfoca correctamente en la retina formando una imagen, sino que la catarata hace que la luz se disperse, se desvíe «caóticamente» hacia la retina. Por eso la catarata produce un deterioro de la calidad de imagen pero sin que esta se «oscurezca». Y de hecho las personas con catarata suelen padecer deslumbramientos con los cambios de iluminación. Esto es porque la retina en general no es que reciba menos luz por la catarata. La luz se dispersa y no forma imagen, pero la luz realmente entra. Por lo que el estímulo visual sí que llega a la retina, y por tanto los axones sí transmiten el estímulo visual. Por lo tanto, aunque se deteriora la imagen, normalmente no afecta al reflejo fotomotor. La respuesta correcta es por tanto la 2.
Sin embargo, creo que se puede impugnar porque esta mal escrita. El enunciado es taxativo, y pone «cual de las siguientes situaciones NO se acompaña». Y una catarata sí puede producir defecto pupilar aferente. Cuando es muy densa, es más importante la opacidad y el bloqueo de luz que la dispersión dentro del ojo. En estos casos, efectivamente la retina recibe menos estímulo luminoso. [Actualización del 31-1-2017: después de una conversación por Twitter (no divulgo el usuario con el que estuve hablando porque no he pedido permiso) y una búsqueda bibliográfica, efectivamente una catarata densa puede producir un defecto pupilar aferente, pero ¡en el otro ojo!. La fisiopatología de esta respuesta paradójica es muy interesante, pero creo que se aleja del tema de este artículo.]
Es más, el resto de opciones pueden no producir defecto pupilar aferente. Un desprendimiento de retina debe ser muy extenso para producir el defecto pupilar. La retina no deja de funcionar automáticamente al desprenderse. Transmite el estímulo luminoso, aunque en menor medida. Y la parte de retina no desprendida funciona con normalidad. Pasa algo parecido con la obstrucción de la vena central de la retina: depende del grado de isquemia, de la extensión de las hemorragias, y sobre todo del momento evolutivo. Después del momento agudo, la retina puede ser lo suficientemente funcional como para mostrar una simetría del reflejo fotomotor. E incluso en el caso de la neuritis óptica: en los casos de poca afectación funcional, tras los primeros días, el reflejo fotomotor se puede recuperar bien.
Así que para mí esta pregunta es claramente impugnable, debido que que está mal redactada.
Preguntas ectópicas
Hasta aquí las preguntas propias de oftalmología. Pero hay otras tres preguntas que aunque son de neurología se pueden contestar con los conocimientos de neuro-oftalmología. Así que vamos también a comentarlas.
Pregunta 112
En una persona que sufre un traumatismo facial, es FALSO que pueda aparecer:
- Síndrome de Horner.
- Ptosis palpebral por lesión del VII par craneal.
- Anisocoria por lesión del III par craneal.
- Hipoestesia en la piel de la mejilla por lesión del nervio infraorbitario.
Confieso que cuando leí por primera vez la pregunta (el domingo por la noche, justo antes de dormir, aunque no es excusa) no sabía responder. El proceso mental era algo así:
Efectos del traumatismo facial:
- Horner … sí
- Ptosis … sí
- Lesión del VII … sí
- Anisocoria … sí
- Lesión del III … sí
- Hipoestesia (lesión infraorbitario) … sí
O sea, todas eran correctas, no veía cuál era la falsa al primer golpe de vista. Al día siguiente, leyéndolo con calma, encontré la trampa. Un traumatismo puede dañar diferentes nervios. Puede afectar el infraorbitario y producir hipoestesia en su territorio (respuesta 4). También puede dañar las fibras simpáticas produciendo un Horner (respuesta 1). Si se afecta el III par craneal pueden suceder varias cosas porque ese nervio inerva muchas estructuras, entre otras la pupila, así que sí produce anisocoria. Y también puede afectar el VII par. Pero ojo, aquí está el truco: el facial inerva el orbicular del párpado, por lo que puede quedarse el párpado abierto (lagoftalmos, ectropion). El facial no inerva el elevador del párpado superior, este músculo lo inerva el III par. Así que puede haber ptosis, por lesión directa del músculo o tendón, o por lesión del III par. Pero la ptosis no la produce la lesión del VII par. Así que la respuesta correcta es la 2. El enunciado es correcto, aunque va «con trampa».
Pregunta 154
Una mujer de 35 años de edad es estudiada debido a episodios de dolor periocular izquierdo asociado a congestión nasal, lagrimeo e inyección conjuntival homolaterales. Cada crisis dura aproximadamente 15 minutos y se repite en torno a 6 veces al día. Las crisis no han respondido a tratamiento con paracetamol. La exploración neurológica y la RM craneal son normales. ¿Cuál de las siguientes es una manifestación clásica del trastorno de esta paciente?.
- Persistencia de dolor en la frente en los periodos intercrisis.
- Fotofobia que puede ser muy intensa y asociar náuseas y vómitos.
- Respuesta al dolor a tratamiento con indometacina.
- Mayor frecuencia del dolor en el periodo menstrual.
Ésta pregunta me parece la más díficil de todas las que me ha tocado contestar este año. No porque esté mal enunciada, y no porque la vea impugnable. Es porque veo complejo sospechar la enfermedad. La descripción de los síntomas orientas directamente a una enfermedad concreta, que en sí es infrecuente pero muy característica tanto en el examen MIR como en el ámbito neuro-oftalmológico: la cefalea en racimos. Dolor periocular, lagrimeo, hiperemia conjuntival, congestión nasal. Es como muy característico de «ojo rojo con dolor y lagrimeo» sin que sea un problema ocular. Y ha caído varias veces en el examen, así que mucha gente habrá hecho rápidamente este diagnóstico. El problema es que la cefalea en racimos no tiene ninguna manifestación típica que coincida con las respuestas. Supongo que mucha gente habrá contestado la respuesta 2. Es suficientemente ambigua («la fotofobia puede ser muy intensa y asociar náuseas y vómitos»). Por poder, puede asociar.
El problema es que no es una cefalea en racimos. Este tipo de cefaleas es, dentro su rareza, la más frecuente dentro del grupo de las cefaleas trigémino-autonómicas. Los síntomas las comparten todas las del grupo, pero el resto son mucho más raras. Es decir, la sintomatología no es exclusiva de la cefalea en racimos, sino característica de este grupo de cefaleas. Lo que pasa es que la cefalea en racimos es la más frecuente de ellas.
Como pistas para dudar del diagnóstico: la cefalea en racimos es mucho más frecuente en hombres, suelen durar más tiempo y no suelen repetirse tantas veces al día. Lo que describen (dolor de corta duración, más episodios al día, típica de mujeres) es la hemicránea paroxísitíca. Y de forma clásica, el tratamiento que elimina el dolor es la indometacina. Así que la respuesta correcta es la 3.
Ya digo, creo que es muy difícil. Me parece adecuado que el opositor MIR conozca la cefalea en racimos que es la enfermedad más frecuente de su grupo. Pero exigirle un conocimiento tan detallado de las diferencias entre las cefaleas trigémino-autonómicas igual es mucho.
Pregunta 197
En una paciente de 68 años de edad con cefalea de nueva aparición, dolor y rigidez matutina prolongada en cinturas escapular y pélvica de varias semanas de evolución que presenta amaurosis unilateral de brusca aparición, ¿qué tratamiento entre los siguientes instauraría antes de confirmar el diagnóstico?
- Prednisona 10mg diarios v.o.
- Metilprednisolon 1g i.v. diario durante tres días
- Ciclofosfamida i. v. i g/m2.
- Infliximab i.v. 3 mg/Kg.
Y para finalizar, una pregunta que creo que es fácil. Mujer mayor, síntomas claramente compatible con la arteritis de células gigantes (cefalea, afectación de cinturas escapular y pélvica), aparece una amaurosis unilateral. La amaurosis se debe a una isquemia aguda y grave en el ojo, normalmente en la papila (neuropatía óptica isquémica anterior) aunque puede ser también de la arteria central de la retina. Más raramente isquemia coroidea, que además no suele producir amaurosis.
Si con el enunciado no se nos ha ocurrido de qué enfermedad estamos hablando, las cuatro respuestas son moduladores de la inflamación, así que ya nos dicen que se trata de algún tipo de enfermedad autoinmune. El tratamiento de la arteritis de células gigantes son los corticoides a dosis altas, por lo que la respuesta correcta sería la 2.
Por añadir más información, normalmente ocurre en mujeres de más edad, en torno a los 80 años o más. Y aunque no han querido dar más datos para no facilitar la respuesta, en la práctica no se pone el tratamiento sólo con esos la sintomatología. Vale que no vas a esperar los resultados de la biopsia de la arteria temporal (si la indicas). Pero se explora el fondo del ojo y se pide una analítica (la VSG, la PCR y las plaquetas estarán elevadas).
Pero podemos considerar esta pregunta como «fácil» porque esta enfermedad ha salido varias veces en el examen.
Actualización (6-2-2017)
Las respuestas oficiales del Ministerio de Sanidad coinciden con las propuestas en este artículo. Como hemos comentado, la única factible de impugnar entiendo que sería la 173.








31 enero, 2017
Muy bien explicado, como siempre.
Al hacerlas me ha pasado lo mismo que a ti.
Qué tiempos aquellos! Han pasado 8 años, pero veo que siguen en la tónica de las trampas y las ambigüedades. Por curiosidad: no se proporcionan las imágenes depués del examen? Si no es así, el alumno no puede ejercer su derecho de impugnar una determinada imagen debido a su pobre calidad o dudosa interpretación. No sé qué tienen que decir las asociaciones de estudiantes al respecto.
31 enero, 2017
Rectificación: he leído la entrada en el correo, donde por defecto no se muestran las imágenes de los correos hasta que clico manualmente en la opción Mostrar. HE comentado directamente y entonces he visto que sí están las imágenes. Ciertamente, la calidad es más bien «justilla». No creo que cueste tanto proyectar unas imágenes con un mínimo de calidad.
31 enero, 2017
Un análisis pormenorizado de las preguntas MIR oftalmológicas y neurooftalmológicas. Felicidades. Un placer de lectura, que los candidatos te agradeceran. Un juicio clínico bien razonado, que descubre las trampas y los posibles errores de los diseñadores del examen. Hay que saber medicina, fundamental, aunque dudo que haya que llegar a los extremos que incluso estos problemas son complejos para especialistas con sólida formación y amplia práctica…
Además el superar estas preguntas tan exageradamente sofisticadas, nada nos dice sobre las capacidades humanas de bondad, empatía y trato que son tan necesarias para un galeno.
Enhorabuena!
Dr. R. Massot neurólogo, Tarragona.
31 enero, 2017
Gracias por tus comentarios.
No sé cómo verás tú como neurólogo la pregunta de la hemicránea paroxística. A mí me ha parecido muy complicada para el médico general.
3 febrero, 2017
Tu razonamiento es correcto. Sin repasar las jaquecas, y de memoria, las dos únicas variantes que recogen episodios tan recortados són la cefalea en racimos («cluster»), y la más rara hemicránea paroxística. El detalle típico de la 1a és el Claude- Bernard-Horner, crítico o residual. El de la 2a su mejoría con indometacina.
La respuestas 1 y 4 se descartan por ser anodinas y propias de cualquier cefalea. La 2a propia de cualquier migraña. Solo la 3a es específica para el cuadro descrito. Personalmente, las veces que he tratado cuadros mas compatibles con la HP que la C. Racimos, la indometacina no me ha funcionado.
Está claro que en los test MIR incluyen temas excepcionales…. quizás justificado porque el nivel teòrico de los examinados es altísimo
31 enero, 2017
Como siempre, da gusto la excelente exposición. Muy didáctico .Gracias.